1. Viêm ruột thừa là bệnh gì?
– Viêm ruột thừa cấp tính là tình trạng viêm cấp tính xảy ra ở ruột thừa.
– Viêm ruột thừa là một cấp cứu ngoại khoa.
– Bệnh thường gặp ở người trẻ tuổi chưa mắc bệnh lý gì trước đó.
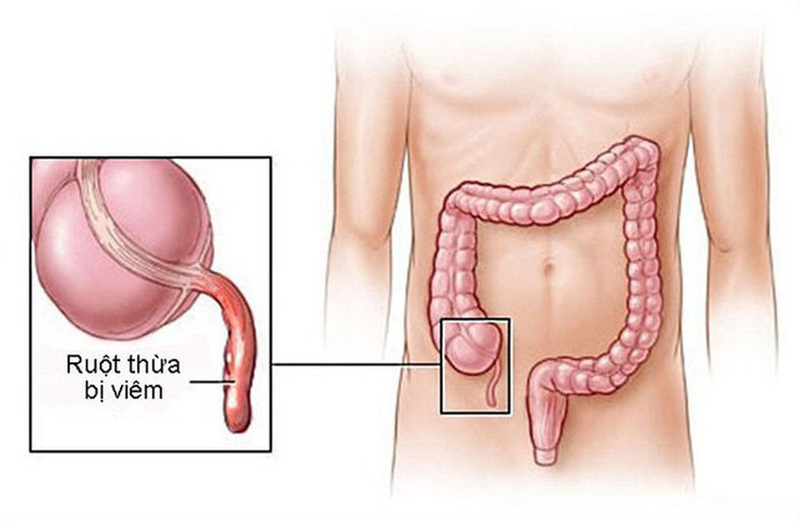
Viêm ruột thừa cấp
2. Viêm ruột thừa có nguy hiểm không?
2.1. Viêm phúc mạc toàn thể do ruột thừa viêm vỡ mủ
– Đây là biến chứng nguy hiểm nhất khi ruột thừa viêm được chẩn đoán và điều trị muộn.
– Ổ phúc mạc (ổ bụng) chứa đầy giả mạc, mủ và cả dịch phân khi ruột thừa vỡ.
2.2. Áp xe ruột thừa
– Khi ruột thừa vỡ, các tổ chức lân cận như quai ruột, mạc nối, đến bọc lại khu trú lại ruột thừa tạo thành ổ áp xe.
– Áp xe ruột thừa cần được chẩn đoán và điều trị đúng cách.
– Đám quánh ruột thừa. Xảy ra khi bệnh nhân có sức đề kháng tốt, các quai ruột và mạc nối bao bọc kín ruột thừa, ngăn cản sự tiến triển lan rộng
3. Triệu chứng của bệnh viêm ruột thừa là gì?
3.1. Triệu chứng toàn thân
– Thông thường bệnh nhân không sốt.
– Khi sốt 38 – 39°C, mạch nhanh, cần cảnh giác viêm ruột thừa cấp gây biến chứng áp xe hoặc vỡ mủ.
3.2. Triệu chứng cơ năng (những triệu chứng bệnh nhân mô tả cho bác sỹ)
– Đau hố chậu phải, đau lâm râm liên tục, tăng dần.
– Buồn nôn hoặc nôn, chán ăn.
3.3. Triệu chứng thực thể (những triệu chứng bác sỹ thăm khám được trên bệnh nhân)
– Đau ở điểm McBurney, cần chú ý: Có một số trường hợp đau ở quanh rốn thượng vị, rồi mới khu trú ở hố chậu phải.
– Phản ứng hoặc co cứng khu trú ở hố chậu phải.
– Tăng cảm của da bụng ở hố chậu phải (thỉnh thoảng mới gặp do đến muộn).
– Co cứng toàn bộ thành bụng do viêm phúc mạc toàn thể vì ruột thừa vỡ.
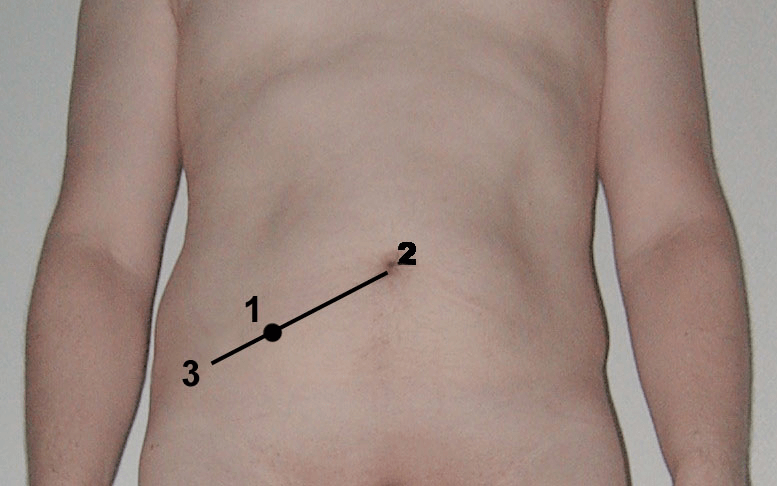
Vị trí điểm McBurney
3.4. Kết quả cận lâm sàng có giá trị chẩn đoán trong bệnh viêm ruột thừa
– Xét nghiệm máu: Công thức máu có bạch cầu tăng, bạch cầu đa nhân trung tính chiếm ưu thế.
– Siêu âm: Hình ảnh viêm ruột thừa trên siêu âm là ruột thừa ấn không xẹp với đường kính > 6 mm. Ngoài ra là hình ảnh tăng âm, thâm nhiễm mỡ xung quanh (dấu của phản ứng viêm) và ổ áp xe.
– CT scan: Hình ảnh viêm ruột thừa là (1) tăng đường kính ngang của ruột thừa > 6 mm, (2) thành ruột thừa dày > 2mm, (3) sỏi phân (30%), (4) dấu phản ứng viêm xung quanh (thâm nhiễm mỡ, co kéo mạc treo, dịch quanh ruột thừa).
– CT được chỉ định khi lâm sàng và siêu âm gặp khó khăn trong chẩn đoán.
– MRI: Thường được sử dụng cho các trường hợp viêm ruột thừa khó chẩn đoán ở thai phụ hay người chống chỉ định chụp CT bụng (độ nhạy là 100% và độ đặc hiệu là 98%).
5. Viêm ruột thừa điều trị bằng phương pháp nào?
Phẫu thuật cấp cứu đồng thời điều trị hỗ trợ bằng thuốc sau phẫu thuật.
5.1. Điều trị hỗ trợ
– Bù dịch đường tĩnh mạch (Lactat Ringer hay NaCl 0,9%) kết hợp điều trị triệu chứng (chống nôn, giảm đau…).
– Kháng sinh:
+ Kháng sinh dự phòng thường được sử dụng trong viêm ruột thừa chưa vỡ để ngừa nhiễm trùng vết mổ và nhiễm trùng ổ bụng sau mổ.
+ Chọn kháng sinh có phổ kháng khuẩn trên vi khuẩn Gram âm và kỵ khí.
5.2. Phẫu thuật
– Cắt ruột thừa mổ mở: Rất hạn chế và chỉ áp dụng cho các trường hợp chống chỉ định mổ nội soi (choáng nhiễm trùng, suy hô hấp nặng…) hay bị viêm phúc mạc toàn thể nặng (bụng chướng nhiều, giả mạc lan tỏa, khó bộc lộ ruột thừa).
– Cắt ruột thừa nội soi:
+ Là lựa chọn ưu tiên cho hầu hết các trường hợp còn lại. Cắt ruột thừa nội soi là phương pháp an toàn, hiệu quả và có thể thay thế phẫu thuật tiêu chuẩn cắt ruột thừa hở.
+ Ưu điểm:
● Ít đau, thẩm mỹ, vết mổ rất nhỏ và không để lại sẹo, độ an toàn khá cao, đặc biệt tốt cho những người bị béo phì và cao tuổi
● Thời gian phục hồi sau phẫu thuật thường ngắn hơn so với mổ hở truyền thống.
6. Phương pháp phẫu thuật nội soi cắt ruột thừa được thực hiện như thế nào?
Quy trình phẫu thuật cắt ruột thừa viêm được thực hiện theo thứ tự sau:
– Người bệnh gây mê nội khí quản, nằm ngửa, được đặt ống thông tiểu.
– Phẫu thuật viên chính đứng bên trái người bệnh ngang mức rốn.
– Vào bụng theo phương pháp kín hoặc hở theo đường rạch 1cm trên, dưới rốn hoặc qua rốn đặt camera, duy trì bơm áp lực CO2 (nhỏ hơn 15mm Hg).
– Đặt thêm các trocar dưới giám sát của camera để đảm bảo nguyên tắc thuận lợi nhất cho phẫu thuật.
– Dùng các dụng cụ không sang chấn phẫu tích bộc lộ toàn bộ ruột thừa.
– Cắt mạc treo ruột thừa bằng dao lưỡng cực.
– Gốc ruột thừa được xử trí bằng buộc chỉ hoặc kẹp bằng clip.
– Kiểm tra túi thừa meckel, chảy máu tại mạc treo ruột thừa, chảy dịch tại gốc ruột thừa.
– Lau sạch ổ bụng, lấy ruột thừa ra ngoài bằng túi nilon.
– Tháo hết khí CO2, đóng lại các lỗ trocar.
7. Những nguy cơ gì trong và sau phẫu thuật, cách xử trí như thế nào?
– Những tai biến chung khi tiến hành gây mê nội khí quản như loạn nhịp tim, suy hô hấp. Những biến chứng này sẽ xử trí cấp cứu được với từng trường hợp cụ thể.
– Những tai biến chung của phẫu thuật nội soi liên quan tới việc đưa khí CO2 vào trong ổ bụng và đưa ống nội soi vào cơ thể, bao gồm các rối loạn nhịp.
– Chảy máu vết mổ.
– Chướng bụng vì còn khí CO2 sót lại (nhưng sẽ được thẩm thấu dần).
– Đau bụng nhiều vì tình trạng ruột thừa viêm đến muộn vỡ mủ ra ổ bụng gây viêm phúc mạc.
– Chảy máu do tụt động mạch ruột thừa hoặc mạch máu thành bụng.
– Dò tiêu hóa có thể do tụt gốc ruột thừa hoặc thủng ruột trong quá trình phẫu tích.
8. Thời gian phẫu thuật nội soi cắt ruột thừa mất bao lâu?
– Phẫu thuật được thực hiện cấp cứu ngay sau khi đã có đầy đủ xét nghiệm tiền phẫu.
– Thời gian thực hiện phẫu thuật diễn ra khoảng 1 – 2 giờ, sau đó bệnh nhân phải nằm hồi sức sau mổ không quá 4 giờ.
– Sau phẫu thuật bệnh nhân cần nằm điều trị thêm 3 – 5 ngày.
9. Những điều gì cần biết trước phẫu thuật?
9.1. Bệnh nhân cần cung cấp thông tin cho nhân viên y tế
– Cung cấp thẻ BHYT/ BHCC nếu có để đảm bảo quyền lợi trong quá trình điều trị.
– Cung cấp tiền sử dị ứng thuốc, thức ăn, nước uống.
– Cung cấp tiền sử bệnh đang mắc phải như: Tim mạch, tăng huyết áp, tiểu đường, hen suyễn, viêm dạ dày, viêm đường hô hấp (ho, đau họng, chảy mũi).
– Cung cấp thông tin thuốc đang sử dụng: Thuốc chống đông, thuốc chống dị ứng, hen suyễn, các thuốc khác nếu có.
9.2. Những điều bệnh nhân cần thực hiện trước mổ để đảm bảo an toàn cho cuộc mổ
– Trong thời gian điều trị, nếu muốn sử dụng các loại thuốc, thực phẩm chức năng ngoài chỉ định cần phải xin ý kiến của bác sỹ.
– Phải làm đầy đủ các xét nghiệm trước mổ như: Công thức máu, chức năng đông máu, chức năng gan, chức năng thận, HIV, viêm gan B, chụp phim phổi, điện tâm đồ, siêu âm tim.
– Phải nhịn ăn uống hoàn toàn trước mổ (kể cả uống nước, sữa, café, kẹo cao su) trong thời gian chờ đầy đủ kết quả xét nghiệm sẽ chuyển mổ để tránh biến chứng trào ngược thức ăn gây sặc, ảnh hưởng đến tính mạng trong quá trình mổ.
– Cởi bỏ tư trang cá nhân, răng giả (nếu có) giao cho người nhà giữ hoặc nếu không có người nhà có thể ký gửi tại phòng hành chính khoa.
– Cắt ngắn và tẩy sạch sơn móng tay chân (nếu có), búi tóc gọn gàng đối với nữ, cạo râu sạch sẽ đối với nam.
– Mặc quần áo bệnh nhân vô trùng sau khi tắm hoặc lau người bằng khăn ấm (không mặc quần áo lót).
– Đi tiểu trước khi chuyển mổ.
– Không xóa ký hiệu đánh dấu vị trí vết mổ.
9.3. Những vấn đề nhân viên y tế sẽ thực hiện cho bệnh nhân trước mổ
– Bệnh nhân hoặc người nhà trên 18 tuổi (gồm ba/mẹ/vợ/chồng) sẽ được giải thích và hướng dẫn ký cam kết trước mổ.
– Truyền dịch nuôi dưỡng giúp anh/chị đỡ đói và khát trong thời gian nhịn ăn chờ mổ.
– Tiêm kháng sinh dự phòng nhiễm trùng vết mổ.
– Được nhân viên y tế vận chuyển xuống phòng mổ bằng xe lăn.
10. Những điều gì cần lưu ý trong thời gian nằm viện điều trị sau mổ?
10.1. Những biểu hiện bình thường diễn ra sau mổ
– Đau vết mổ hoặc căng tức vùng vết mổ khi cử động mạnh, gồng bụng hoặc khi căng cơ, tình trạng đau sẽ giảm dần ở những ngày tiếp theo.
– Ngày đầu tiên vết mổ sẽ có ít dịch và máu thấm băng sau đó giảm dần và khô.
– Cảm giác chướng bụng, đau mỏi cơ bụng hoặc đau tức dưới sườn, hai vai. Bệnh nhân cần vận động nhẹ nhàng sớm giúp giảm tình trạng chướng bụng và mỏi cơ nhanh hơn.
– Đau đầu chóng mặt nhẹ, buồn nôn hoặc nôn khan, ngứa họng do tác dụng của thuốc mê và thao tác đặt ống nội khí quản khi gây mê. Tình trạng này sẽ giảm dần sau 24 giờ. Bệnh nhân có thể súc miệng khò họng bằng nước muối để giảm ngứa và rát họng.
– Một số trường hợp có thể bí tiểu hoặc tiểu rắt do đặt thông tiểu khi mổ.
10.2. Các biến chứng cần theo dõi và báo nhân viên y tế
– Đau vết thương quá sức chịu đựng, chóng mặt nhiều và nôn.
– Vết thương có máu tươi ướt đẫm toàn bộ băng.
– Dẫn lưu có máu đỏ tươi lượng nhiều, hoặc có dịch màu vàng lợn cợn của phân.
– Biểu hiện sưng, đau tại vị trí vết mổ, chướng bụng nhiều kèm theo sốt. Vẻ mặt nhợt nhạt, mệt lả.
– Bí tiểu, táo bón, khó đi cầu hoặc tiêu chảy.
– Đau họng, có đờm, ho.
10.3. Chế độ ăn uống
– Sau mổ 6 giờ, khi hết cảm giác buồn nôn có thể uống nước đường ấm, nước yến. Thông thường sẽ được ăn uống khi bệnh nhân xì hơi được, hoặc có thể sớm hơn nếu có y lệnh của bác sỹ.
– Khi được phép ăn uống trở lại, bệnh nhân cần ăn thức ăn mềm lỏng dễ tiêu, nấu chín như cháo, súp ăn từng ít một chia làm nhiều lần trong ngày.
– Từ ngày thứ 5 sau mổ bệnh nhân có thể ăn uống bình thường.
– Chế độ ăn tránh các chất kích thích như tiêu, đồ cay, ớt, rượu, bia; không hút thuốc lá vì làm chậm lành vết thương và hạn chế công dụng của thuốc điều trị.
10.4. Chế độ vận động
– Ngày đầu sau mổ: Nằm nghỉ, vận động xoay trở nhẹ nhàng tại giường.
– Ngày thứ 2 sau mổ:
+ Đi lại nhẹ nhàng trong phòng bệnh hoặc có thể đi lại sớm hơn khi hoàn toàn hết chóng mặt, buồn nôn để tránh biến chứng dính ruột sau mổ.
+ Tránh vận động mạnh, chạy nhảy, khiêng vác nặng.
10.5. Chế độ sinh hoạt
– Mặc quần áo bệnh viện và thay hằng ngày để đảm bảo vệ sinh tránh nhiễm trùng vết thương.
– Cần vệ sinh thân thể bằng khăn ấm, không nên tắm vì sẽ tăng nguy cơ nhiễm trùng vết thương nếu nước dính vào vết thương.
– Đi cầu tránh rặn nhiều dễ dẫn tới tăng nguy cơ chảy máu vết mổ và đau vết mổ.
10.6. Chăm sóc vết thương
– Vết thương sẽ được thay băng 2 ngày 1 lần hoặc nhiều hơn nếu băng thấm nhiều dịch hoặc vết thương bị ướt. Dẫn lưu được rút khi có chỉ định của bác sỹ (nếu có đặt dẫn lưu hố mổ).
– Vết thương sẽ được cắt chỉ sau 7 ngày kể từ ngày phẫu thuật.
11. Những điều gì cần biết sau khi ra viện?
– Bác sỹ sẽ kê 1 đơn thuốc khi ra viện, bệnh nhân cần uống thuốc đúng hướng dẫn theo toa ra viện. Nếu trong quá trình uống thuốc có những triệu chứng bất thường như ngứa, buồn nôn, chóng mặt, tức ngực, khó thở… cần tới bệnh viện để được khám và xử trí.
– Cách chăm sóc vết mổ:
+ Nên thay băng ngày 1 lần tại bệnh viện; có thể đăng ký dịch vụ thay băng tại nhà của Bệnh viện Gia Đình để được điều dưỡng và bác sỹ theo dõi tình trạng vết thương hoặc thay băng tại cơ sở y tế địa phương.
+ Phải giữ vết thương sạch và khô, nếu bị ướt phải thay băng ngay.
+ Vết thương sẽ được cắt chỉ sau 01 tuần kể từ ngày phẫu thuật .
– Chế độ dinh dưỡng:
+ Ăn uống bình thường tăng cường dinh dưỡng và rau, củ, quả (rau mồng tơi, rau đay, rau lang, khoai lang, chuối, đu đủ…), uống nhiều nước 2 – 3 lít/ ngày.
+ Tránh các chất kích thích như thức ăn quá cay nóng, rượu, bia, thuốc lá (vì các thực phẩm này làm chậm lành vết thương và giảm tác dụng của thuốc điều trị).
– Chế độ vận động, sinh hoạt và tập luyện:
+ Vận động nhẹ nhàng, không lao động nặng trong vòng 1 tháng sau mổ.
+ Vệ sinh thân thể bằng cách lau người bằng nước ấm. Chỉ được tắm khi vết. thương đã lành và cắt chỉ.
– Tái khám sau 5 ngày hoặc sớm hơn khi có bất thường như:
+ Vết mổ sưng nề, chảy dịch, sốt.
+ Chướng bụng, đau bụng.